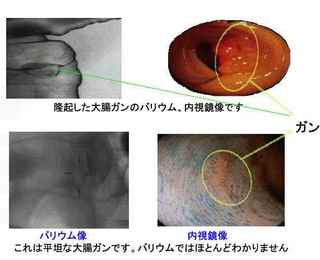
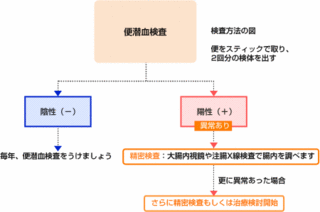
大腸がんの検査で代表的なのは近年各市町村で普及推進されている便潜血検査です。
便のなかに血液がまざっていないかを調べるもので大腸がんの決定的な発見と確定には乏しいですが、健常者の中から可能性のある方を第一段階として選別するには有効な検査です。
この検査に引っ掛かったからといってがんが確定するわけではなく、また異常が見られなかったからといって安心できるものではありません。
実際大腸がんの患者さんの3割程度がのこ検査によって発見に至ったケース・実績があります。
大腸がんでは、血管が豊富な腫瘍から、また腫瘍の一部に潰瘍ができてその潰瘍から出血する場合があります。このような場合、排便時にその部分がこすられて、便に血液が混入します。この便中に混じったわずかな血液を検出するのが、便潜血検査です。
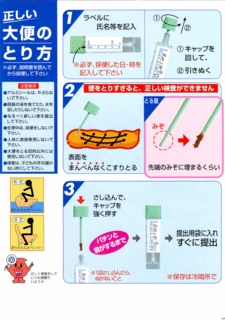
便潜血検査では、血液中に存在するヘモグロビンというタンパク質を検出します。ヘモグロビンは、高い温度の中や、時間がたつにつれて、壊れてしまうという不安定な性質を持っています。このため、正確な検査結果を得るために、採取した便はできるだけ早く専用の容器に入れて冷蔵庫などの冷暗所に保管し、2日分の便を取ったら早めに提出する必要があります。また、血液は便の中に均一に混じっているわけではありません。専用のスティックで便の表面のあちこちをまんべんなく少しずつこすり取ることで、より正確な結果が得られます。
この検査法が陽性だったからといって、必ず大腸がんがあるとは限りません。大腸がん以外の疾患(良性潰瘍や炎症など)でも出血が認められる場合があるからです。また、歯茎など口の中の出血にも反応する場合があります。肉類や魚類など、ヘモグロビンを豊富に含む食事を摂っていた場合にも偽陽性となることがあります。
大腸がんの検査:便潜血検査
 22:34
22:34
 tosiyaitou
tosiyaitou
大腸がんの検査:注腸造影検査
 22:34
22:34
 tosiyaitou
tosiyaitou
注腸造影検査は、大腸内にある便を下剤などを用い取り去ったあと、肛門からバリウムを注入してさらに空気を入れて大腸を膨張させ、そしてレントゲン撮影をする方法です。
簡単そうな検査方法ですが、大腸にたまった便を取り除くのはけっこう大変で、前日から食物繊維の少ない食事にして、さらに検査前には浣腸をする必要があります。
注腸造影検査では、がんやポリープの他にも炎症や病変の大きさや位置などが確認できます。他の検査方法と違い大腸全体を一目で見ることができますし、バリウムを飲むので病変の見逃しも少ないようです。
一方でデメリットもあります。空気を大腸内に入れることで腹部が張ったり、検査終了後にはバリウムを排出しなければならないので再度下剤を服用しなければならなかったりと、患者さんの負担も大きくなってしまいます。
最近では内視鏡検査の技術が進歩しているため、この注腸造影検査はほとんど行われなくなりました。この検査を受ける人は貧血や出血のために内視鏡検査を受けることができない場合だそうです。
妊娠中の人はエックス線による被爆がある恐れがあるので必ず避けるようにしています。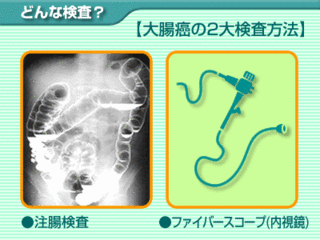
大腸がんの検査:血液検査
 22:34
22:34
 tosiyaitou
tosiyaitou
大腸がんであるか詳しく調べる前に、一般的に初めに行われる検査が血液検査です。多くの情報を得れると同時に患者さんの負担も軽いというメリットがあります。
血液検査では、赤血球が沈む速度、白血球の数、CRP(炎症により増えるタンパクの一種)などから、体内で炎症が起こっていないかを確認します。またクローン病や潰瘍性大腸炎などの病気がないかなどもチェックできます。
そしてヘモグロビン・赤血球・ヘマトクリットを調べることで貧血かどうかが分かります。中でも横行結腸や上行結腸などの肛門から遠くにできた大腸がんでは、貧血を発見のきっかけになることも少なくありません。
下記は血液検査でチェックする項目です。
・心筋梗塞の恐れがないか。
・腸が炎症を起こしていないか。
・膵臓が炎症を起こしていないか。
・肝臓が炎症を起こしていないか。
・感染症の恐れがあるか。
・糖尿病であるか。
・貧血であるか。
・がんの兆候があるか。
大腸がんの検査:視診・触診・指診
 22:34
22:34
 tosiyaitou
tosiyaitou
【視診】
視診では黄疸や貧血や脱水症状は起こっていないか、病気によって顔色が変わってないかなどを確認します。脱水症状があると目や唇が乾いていたりします。
【触診】
触診では体全体のむくみ、特に腹部の張りやしこりがないかを確認します。腹部にしこりがあればがんの可能性も高くなってきます。そして腸に張りがあるということは腸の中に空気が溜まっているということなので、肛門付近で何かが起こっていると考えられます。
【指診】
指診とは直腸指診とも言いますが、指にゴムサックをつけ肛門から指を入れ、そして肛門と直腸に異常がないかを確認する方法です。この方法は直腸がんの発見に非常に有効で、ほとんどの直腸がんを発見することができます。
そして指についた便の形状や血液で、痔と区別することもできます。検査時間は1~2分ですが、特に女性に直腸指診は抵抗があるようで、病院によっては女医が検査を行うところもあるようです。
大腸がんの検査:大腸内視鏡検査
 22:34
22:34
 tosiyaitou
tosiyaitou
大腸内視鏡検査とは肛門から内視鏡を入れて、モニターテレビで大腸内を状態を詳しく映し出す検査方法です。
これで大腸の粘膜に異常がないか、ポリープはできていないか、出血はないかなどを確認します。
内視鏡には全大腸をくまなく観察できる長いものから、S状結腸まで観察できる短いものまであります。
大腸内視鏡検査でポリープが見つかった場合は、検査器具の先端に装着している検査器具でポリープを切除することもできます。
切除したポリープは病理的検査で悪性腫瘍か良性腫瘍かを診断します。こうして検査と治療を同時に行えるという点が大腸内視鏡検査の大きなメリットです。
大腸内視鏡検査を行うときには、検査の前日から食事に気をつかう必要があり、なるべく消化の悪い野菜や果物などを食べないようにします。
検査の当日には下剤や大腸洗浄液を飲んで腸内の便をすべて出し切る必要があります。
大腸ガンの手術:内視鏡による手術
 22:34
22:34
 tosiyaitou
tosiyaitou
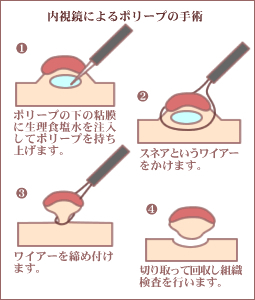
内視鏡的療法とは、内視鏡という長い管のようなものの先端にカメラや治療器具のついたものを使って行う治療法です。
肛門から内視鏡を挿入して、ガンの状態を確認しながら、がんを切除します。
内視鏡でガンを切除する代表的な方法は、「ポリペクトミー」と「内視鏡的粘膜切除術(EMR)」の 2つです。
ポリペクトミーは、ポリープのような飛び出た形状のがんにスネアという金属製の輪をかけて、高周波電流を流して焼き切る方法です。
ンの大きさが 2cm以下で、大腸の粘膜層にとどまっている場合は、この方法で治療完了です。
早期ガンの多くはこのパターンです。
内視鏡的粘膜切除術(EMR)は、ガンが平坦な場合に粘膜の下に生理食塩水などを注射してガンを持ち上げて、ポリペクトミーと同じ要領でガンを焼き切る方法です。
平坦で幅の広い病変に対しては、内視鏡的粘膜下剥離術(ESD / ないしきょうてき ねんまくか はくりじゅつ)という方法が開発されました。
これはEMRを発展させた方法で、今までのEMRと比較すると行う医師の高い技術が必要ですが、現在ではESDの方が一般的です。
大腸ガンの手術:外科療法
 22:34
22:34
 tosiyaitou
tosiyaitou
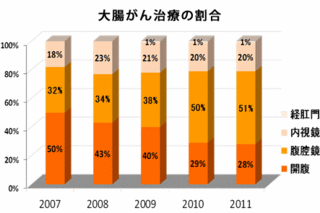
大腸がんの外科療法は、「局所切除」、「腹腔鏡下切除術」、「開腹手術」があります。がんの発生場所や進行具合などを考慮して手術方法が決定されます。
以前は、大腸の直腸(肛門に近い部分)のがんを手術する場合、肛門を切除して人工肛門にすることが普通でしたが、今では肛門括約筋を残せる方法で治療できる場合が多いので、排便機能に影響はありません。
がんの位置によっては難しい場合もあります。
大腸がんの局所手術
局所手術とは、肛門の方からがんを切除する手術で、肛門近くの直腸下部にできた早期がん(大きい粘膜内のがんと粘膜下層のがん)に対して行われます。
局所手術には、肛門の括約筋を切らない「経肛門的局所切除術」と、括約筋を切ってガンを切除して、括約筋を縫い合わせる「経括約筋的局所切除術」があります。
大腸がんの腹腔鏡下切除術
腹腔鏡下切除術とは、腹部に 2mmから数cm程度の穴を数カ所開けて、そこから内視鏡や専用の器具を挿入して行う手術方法です。
お腹を切って手術する開腹手術よりも、手術後の回復が早いというメリットがありますが、開腹手術より技術も必要で手術時間が長いというデメリットもあります。
大腸がんの開腹手術
お腹を切り開いて手術する方法です。進行がんの場合はこの開腹手術が基本となります。
大腸ガンの治療:化学療法と放射線治療
 22:34
22:34
 tosiyaitou
tosiyaitou
大腸がんの化学療法(抗がん剤治療)
大腸がんで化学療法(抗がん剤治療)を行う目的
・進行がんの手術の後に再発の予防として補助的に行う
・手術ができないほど進行したがんや再発したがんに対する
延命や、生活の質を向上させることを目的として行う。
大腸がんで使われる抗がん剤は、「フルオロウラシル+ホリナートカルシウム」、「イリノテカン」、「オキサリプラチン」などや、免疫賦活薬と抗がん剤の併用、さらに新生血管阻害薬なども試されています。
新生血管阻害薬とは、がんに勝手に血管をつくらせないようにする薬です。
がんは血液から栄養を得るために、正常な血管から勝手に細い血管をつくり、さらに細胞分裂を繰り返して増えていこうとします。
この薬により、がんが血管を作ることをじゃまして、栄養をとらせないようにし、がんの増殖を防ぐというものです。
大腸がんの放射線治療
大腸がんの放射線療法を行う目的は、以下の 2つの場合です。
・手術ができる場合でのがんの再発をおさえて手術前のがん
を縮小させたり、肛門の温存手術への補助的な治療です。
・切除がむずかしい場合に、がんによる痛みや出血などの症状
をやわらげたり、延命のための治療です。
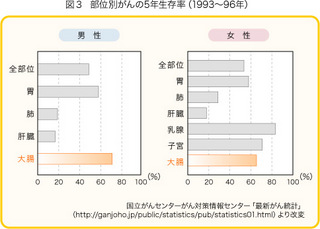
結腸がんの生存率
 22:34
22:34
 tosiyaitou
tosiyaitou
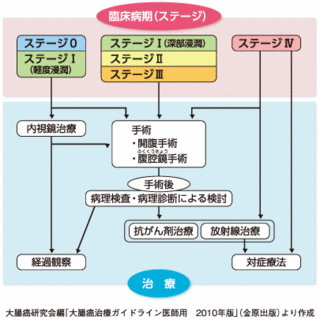
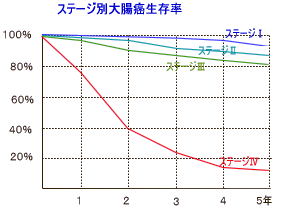
stage 0 (ステージ0で癌が粘膜の中だけにとどまっている極めて早期の癌です)
5年生存率、8年生存率ともに100%
stage 1 (ステージ1で比較的早期の癌や中期の癌です)
5年生存率は100%、8年生存率は96.4%
stage 2 (ステージ2で、進行癌ですが、リンパ節転移が無いものです)
5年生存率は94%、8年生存率は87%
stage 3 (ステージ3のかなり進行した癌で、リンパ節転移が有るものです)
5年生存率は76.3%、8年生存率は61.4%
stage 4 (ステージ4で、肝臓、肺、腹膜、遠隔のリンパ節にまで転移があるものです)
5年生存率、8年生存率ともに15.1%
直腸がんの生存率
 22:34
22:34
 tosiyaitou
tosiyaitou
stage 0 :(ステージ0で癌が粘膜の中だけにとどまっている極めて早期の癌です)
5年生存率は100%、 8年生存率も100%
stage 1 : (ステージ1で比較的早期の癌や中期の癌です)
5年生存率は98.2%、 8年生存率は95.7%
stage 2 : (ステージ2で、進行癌ですが、リンパ節転移が無いものです)
5年生存率は83.8%、 8年生存率は71.3%
stage 3 : (ステージ3のかなり進行した癌で、リンパ節転移が有るものです)
5年生存率は67.9%、 8年生存率は59.4%
stage 4 : (ステージ4で、肝臓、肺、腹膜、遠隔のリンパ節にまで転移があるものです)
5年生存率は16.2%、 8年生存率は10.8%
結腸がんの症状
 22:34
22:34
 tosiyaitou
tosiyaitou
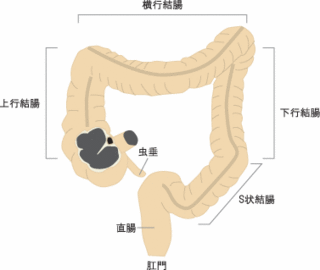
大腸がんはがんの出来る部位によって結腸がんと直腸がんに分けられます。
結腸がんとは結腸部分に出来る大腸がんのことを指しますが結腸とは腸の大きなエス字よりも上の部分になります。
比較的初期症状が発見されにくいと言われています。
結腸がんでは出血が起こった場合も排泄されるまでに時間が掛かりますから、真っ赤な血としては現われません。
便が黒っぽく変色しているのですが、普段から便を観察しておかないとなかなか気が付くことは出来ないのです。
がんそのものが大きくなれば、お腹にしこりを感じるようになると言われています。
がんが大きくなってくると、今まで影響の少なかった排便にも影響を及ぼします。
便秘と下痢を繰り返していたり、常にお腹が張っています。
また最終的には出血を起こしたりするようになります。
この出血は誰にでも分かる異変ですが、多くの方は安易に痔であると自己判断してしまうのです。
便の異常だけでは大腸がんであるのか痔なのかを判断する事はできません。
結腸がんは初期症状が少なく、分かりにくいため進行してしまうことが多いのです。
はっきりとした出血などのサインも見逃してしまわないようにして置くことが必要です。
大腸がんの検査:便潜血反応検査・直腸指診・肛門直腸鏡検査
 22:34
22:34
 tosiyaitou
tosiyaitou
大腸がんの検査方法は複数あり、組み合わせて大腸がんであるのか判断します。
最初に行われる事が多いのが便潜血反応検査です。
便の中に血が含まれているかどうかを調べる検査になります。
便を容器に入れ、検査して貰うことが可能で、痔の場合も陽性になることは多いですが、目には見えない血を探すのには非常に有効な検査です。
直腸指診とは手袋をはめた医師が、直腸に指を入れることで異常が無いかチェックするものです。
内部の様子を触診する事で固くなっている部分やしこりはないか確認するのです。
直腸指診は医療技術が進歩した今でも信頼のおける検査方法の一つです。
肛門直腸鏡検査は血便や直腸指診で何らかの異常があった場合に行うことが多いです。
肛門直腸鏡検査は大腸内視鏡の登場によって利用される頻度はすくなくなったものの直腸の異常を見るためには重要なものです。
筒状の鏡を肛門から挿入し直腸を観察します。
長さ20センチなので苦しいと感じることもありますが循環剤を用います。
大腸がんの検査でポリープや潰瘍を見つけることも珍しくは無く、症状を感じている場合は原因をはっきりさせて置くことが大切です。
大腸がんの検査:注腸造影検査・大腸内視鏡検査
 22:34
22:34
 tosiyaitou
tosiyaitou
注腸造影検査は前日に下剤を飲み、腸を空にする必要があります。造影検査を行いますから、造影剤を腸内に入れる必要があります。これにより腸の形をはっきりとさせることが出来るのです。
造影剤として肛門からバリウムを注入し、その後空気を注入し腸を膨らませ、腸内にバリウムを行き渡らせます。
これでエックス線を用いて撮影を行い、下剤を飲みバリウムを排泄して終了になります。
大腸内視鏡検査では肛門から機械を挿入し、異変をみていくと言うものになります。
大腸内の観察が目的ですから、本来痛みはありません。
肛門から異物を挿入するので違和感やお腹の中を触られている不快感を覚えることはあります。
苦痛を感じることのある検査ではありますが、この検査を行うことではじめてしっかりとした状態を見ることが出来るのです。
注腸造影検査で異常があった場合には、このような検査を行うことで何が原因だったのか知る必要があるのです。
現在では以前に比べ痛みや不快感が減るように痛み止めのジェルなどが用意されています。
内視鏡そのものが細くなったこともあり、比較的受けやすくなったともいえるでしょう。
大腸がんの検査では内視鏡は避けて通ることが出来ませんから、不安な気持ちが強いでしょう。
実際に内視鏡の検査は10分程度と短くなっています。
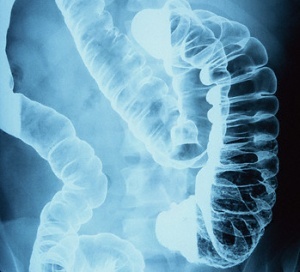
大腸がんの検査:CT検査・MRI検査・超音波検査
 22:34
22:34
 tosiyaitou
tosiyaitou
大腸検査は複数の検査を併用する事が一般的です。
CT検査やMRI検査を行うことで大腸を調べることもあります。
CT検査とは身体の断面図を調べる事が出来るようになっています。
MRI検査もCT検査と同じように横になっているだけで終わり、痛みを感じる事の無い検査です。
内視鏡検査と併用して行われることが多く、大腸の検査の場合CT検査やMRI検査だけで検査が終了する事はありません。
超音波検査は大腸がんが見つかった場合、或いはポリープが見つかった場合に利用されることが多いです。
大腸がんが全身に転移していないか調べるための検査で、大腸そのものを調べる検査ではありません。
大腸がんは肝臓に転移しやすいと言われており、肝臓に転移するとリンパを経由し全身に広がってしまうことがあります。
超音波検査では全身にがんが転移していないか調べることが出来るため、比較的簡単に検査する事が可能です。
手術後にも経過を観察するために用いられることがあります。
時間が掛かりますががんの早期発見は時間には代えられない大切なものですから、しっかり検査を受けましょう。
大腸がんの検査:内視鏡手術
 22:34
22:34
 tosiyaitou
tosiyaitou
リンパにがんが転移している恐れの無い場合には内視鏡手術という手術方法を用いることがあります。
早期発見されたガンの場合は内視鏡手術を行いますが、この早期発見とは粘膜または粘膜下層にとどまるがんのことです。
初期のがんであれば、内視鏡手術を行うことが出来ます。
内視鏡手術ではがんの形状にもよりますが入院の必要はない場合がほとんどです。
小さな隆起のがんを焼き取ってしまうという簡単な手術になります。
この時切り取ったがんを調べその後の手術が必要なのか判断されることになります。
切り口にガンがみつからなければ手術は終了で、この時にがんが見つからなかった場合、その後ガンが進行していたと言うケースはほとんどありません。
初期の大腸がんの手術で内視鏡手術を行うのは、現在では当然の事なのです。
しかし少しでも異常が見つかれば根治手術を行います。
根治手術では内視鏡での手術では無く一般的に切開して行われることになります。
内視鏡手術とは一体どのような方法なのか考えてみましょう。
通常の手術ではお腹を20センチ程度切ってしまうことになります。
しかしながら、内視鏡手術では3ミリから12ミリ程度の切開で済みます。
細かい作業ですがモニターを見ながら手術を行いますので患者の体への負担は本当に少ないものになるのです。
内視鏡手術は初期の段階でのみ利用出来る方法なのです。
異常を感じたら早めに病院に行くことによってがんの早期発見につながります。
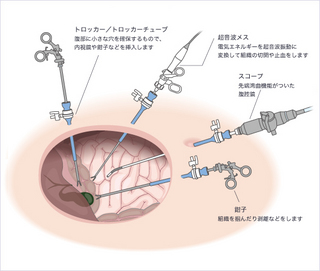
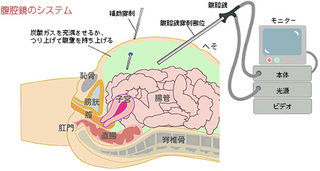
大腸がんの手術:腹腔鏡手術
 22:34
22:34
 tosiyaitou
tosiyaitou
腹腔鏡手術の腹腔鏡とはお腹の中に鏡を入れたという意味で、テレビカメラでお腹の中を見ながら行う手術の事です。
腹腔鏡手術は切開手術より小さな傷で手術が出来、大きく身体を開くより体力的にも安心できます。
大腸がんの腹腔鏡手術は2005年から行われていますが、この時にはステージ0から1のごく初期段階の大腸がんに限られていました。
2009年からその規制が無くなりステージに関係なく腹腔鏡手術が行えるようになりました。
2009年に規制が無くなってから進行したがんにも腹腔鏡手術が行われるようになりましたが患者の体力や回復力を考えると非常に好ましい手術だと言えます。
切開手術に比べ技術力が劣るのではないかという心配もありますが、アメリカでは既に多くのデータから差異が無いことが証明されています。
現在では多くの大腸がんの手術で腹腔鏡手術が用いられています。
腹腔鏡手術では医師の経験が大きくなってきますが、傷口が狭いための利点のほかにどのような利点があるでしょうか。
大腸がん、とくに直腸がんの手術では排尿に関する障害や性機能障害が起こることがあります。
カメラは6倍に拡大されて映りますから神経も大きく映ります。
神経に対する注意も比較的スムーズになりす。
自然肛門と人工肛門
 22:34
22:34
 tosiyaitou
tosiyaitou
直腸がんの場合は自然肛門に人工肛門を増設することがあります。
自然肛門とは健康な状態の人が便を排泄している肛門のことを指します。
肛門とだけ呼ばれる部分のことで、人工肛門ではそれとは別に肛門を設けます。
人工肛門とはストーマと呼ばれるようになってきました。
がんと肛門括約筋が近い場所にある場合にはがんが潜んでいる可能性も考えて切除しますから肛門を残しておくことが出来ませんので、人工的な肛門を増設する必要が出てくるのです。
肛門括約筋が無ければ肛門を開けたり閉じたりすることが出来なくなりますから、肛門の形が残っていても便を排泄する機能として肛門は利用できなくなるのです。
人工肛門は自然肛門の場所に出来るばけではありませんから、増設という言葉を用います。
へその斜め下に用いられるのが一般的です。
人工肛門に括約筋はありませんから自然肛門のように便やおならを我慢したりすることはできません。
そのため便やおならがいつ出るのかは分からないと言ったデメリットがあります。
ですから人工肛門には受け皿を用意して置く必要があるのです。
新しい排便の習慣になれるのは大変ですが、人工肛門があることによって食事を行うことが出来るのです。
人工肛門を付けていても日常生活は通常通り行うことが出来、スポーツも行えますし、温泉に入浴することも可能です。
ただし自然肛門とは違いケアが必要になりますから障害者手帳を貰うことが出来、ケアに掛かる費用も少なくなります。
 RSS FEED
RSS FEED TWITTER
TWITTER
 Posted in
Posted in